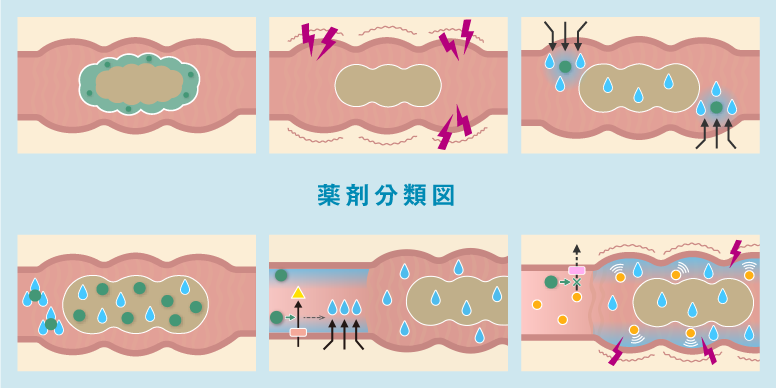
心臓病の患者には排便時のいきみが危険

久留米大学医学部内科学講座
心臓・
血管内科部門 主任教授 /
久留米大学病院 副院長
福本 義弘先生
- 循環器科の医師として患者さんの排便の負担軽減を考える
- 国内外で便秘が心血管イベントの発症に関連すると報告
- 心腎連関症候群の患者さんには腎機能に配慮した便秘治療薬を処方
- 高齢者には血管迷走神経反射を考慮し自然な排泄を促す
心血管イベントの発症が予測される患者さんに対しては、便を軟らかくし、排便の際にいきませなくすることが大切です。
監修 久留米大学医学部内科学講座 心臓・血管内科部門 主任教授
久留米大学病院 副院長
福本義弘先生
循環器科の医師は慢性便秘症を
どのように捉えているか。
心筋梗塞の一歩手前の患者さんには負担の軽い排便を
狭心症や不安定狭心症のような心筋梗塞の一歩手前の患者さんの便通は注意しなければなりません。不安定狭心症の患者さんが便秘で排便時にいきむと、血圧の上昇を引き起こし、心筋梗塞を起こす可能性が大きい1)。こうした患者さんで少し便の出が悪く、いきんだら急に胸痛発作を起こしたケースがありました。不安定狭心症、急性期の心筋梗塞の患者さんには柔らかい便の方が心臓への負担が軽いと思います。
便通が悪くていきむと心臓に負担がかかる
心不全の患者さんにも注意が必要です。心不全は動作時に心臓に負担がかかり、息切れ状態になる疾患です。便通が悪くていきむと心不全症状を起こしやすい。便を軟らかくし、あまりいきまないようにするのは循環器科医師の立場からは当然だろうと考えます。
心不全パンデミックで心不全の患者さんは増加、便秘により一層の注意を
これまで医師は患者さんから便秘の訴えがあると酸化マグネシウムを処方してきました。患者さんから訴えがあって初めて処方する医師がほとんどだと思います。循環器内科医が患者さんに便通を聞いて積極的に便秘治療にあたるようなことはあまりなかったでしょう。これからは心不全パンデミックと呼ばれるように心不全の患者さんが急増していきますので2)、注意が必要です。便秘症の発見には問診票がポイントになります。問診票に便秘の項目があれば発見できる可能性は十分あります。
米国において慢性便秘症が
心血管イベントの原因と報告3)
狭心症や心不全の患者さんの便は軟らかく
米国では、慢性便秘症と死亡率(図1)や心血管イベントとの関連性を指摘する研究結果が報告されており3)、「便秘になると狭心症や心不全が発症しやすいから便を軟らかくする」というのが私の考え方です。便秘薬の介入によって心血管リスクが減らせるかどうかという検証は行われていませんが、今後検証が必要となってくると思われます。いくつかの因子との関連性を調べて、「便秘薬の介入試験」あるいは「便秘薬服用群と服用していない群の観察研究」などを行う必要があると思います。

- 【対象・方法】
- 2004年10月1日~2006年9月30日(ベースライン期間)に、推算糸球体濾過量(eGFR)が60mL/min/1.73m2以上であった米国退役軍人3,359,653例において、2013年まで追跡し、便秘の有無(診断コードと便秘薬の使用により定義)・便秘薬の使用(なし、1種類、2種類以上)と、全死因死亡率・冠動脈疾患(CHD)発症・虚血性脳卒中発症との関連を検討した。
Sumida K, et al.: Atherosclerosis 2019; 281; 114-120
便秘と心血管疾患の死亡リスクとの関連
2016年の大崎コホート研究において、便秘の人は心血管疾患(CVD)の死亡リスクが高いとの発表がありました(表)4)。私たち久留米大学は一般住民のコホート研究「田主丸研究」を60年行ってきましたが、便秘については近年着目したため新しいデータしかありません。しかし、循環器疾患、慢性心不全の患者さんは増加する傾向にあります。便秘症治療は死亡リスク低減に重要であることはもちろん、やはり患者さんの日常生活のQOL向上のためにも重要だと考えています。

*:p<0.05、†:p<0.01、‡:p<0.001
- 【対象】
- 大崎コホート研究に参加した45,112名(40~79歳)に生活習慣に関するアンケートを実施し、排便頻度に関する質問への回答を検討した。
- 【方法】
- 大崎国保コホート研究のデータを用いて、排便頻度と13年間のCVDによる死亡との関連について分析を行った。排便頻度によって「1日1回以上群」「2~3日に1回群」「4日に1回以下群」の3群に分け、循環器疾患による死亡、虚血性心疾患による死亡、脳卒中による死亡との関連を検討した。
- 【結果】
- 循環器疾患による死亡率を1日1回以上群と比較したハザード比は、2~3日に1回群では1.21(尤度比検定:p<0.001)、4日に1回以下群では1.39(尤度比検定:p<0.05)であった。 脳血管疾患による死亡率についてのハザード比は、2~3日に1回群では1.29(尤度比検定:p<0.01)、4日に1回以下群では1.90(尤度比検定:p<0.001)であった。
※HR2は年齢、性別、BMI、高血圧、糖尿病、喫煙状態(ベースライン時)、アルコール消費量、教育レベル、1日あたり歩行時間、仕事の状態(ベースライン時)、 ストレスの認識、配偶者の有無、果物と野菜の摂取で調整した。
Honkura K, et al.: Atherosclerosis 2016; 246: 251-256
心筋が一部壊死している場合には「いきませない」こと
急性心筋梗塞で入院した患者さんには、腎機能に異常がなければこれまでも原則的には便秘症治療のために酸化マグネシウムを投与していました。心筋梗塞を発症し、心筋の一部が壊死して非常に脆くなっている場合、「いきませてはいけない」という意識は常に持っています。
排便と収縮期血圧の変化との関係
2つの心血管イベントのトリガー
心血管イベントのトリガーのひとつは心筋梗塞、こうした患者さんはいきんで硬い便を出すのは避けるべきです。急性心筋梗塞のトリガーとしての便秘の文献はありませんでしたが、可能性は十分あると考えます。
もうひとつはうっ血性心不全です。排便のいきみによって何十分・何時間も血圧が上がり続けることはありませんが、ちょっとした心不全症状の増悪の可能性は考えられます。特に高齢者は血管反応性が鈍く、いきんだ後に高血圧がしばらく持続する場合がある5)ので注意が必要となります(図2)。

- 【対象・方法】
- 療養型病棟に入院中の患者と外来通院患者から76~98歳の被験者22例、比較対照群として19~26歳の若年健常者10例を選択し、夏季4ヵ月間に、非観血的携帯型自動血圧計を使用して、オシロメトリック法により30分間隔で24時間血圧を測定した。
赤澤寿美ほか:自律神経 2000; 37(3): 431-439より作図
高齢者で若い時期から便秘症の方には注意を
若い時期から便秘症で高齢になってもそれが当たり前だと思っている人も危険です。70代の患者さんでも「30代からこんな感じで便秘だったので言いませんでした」といった場合があります。心不全トリガー不明の患者さんをときどき見かけますが、そんなケースが隠れているのかもしれません。
便秘薬の選択について
患者背景を考慮した薬剤選択を
循環器科を受診される患者さんには腎機能障害を有している方が多く、そのような心腎連関症候群は特に透析治療を行っている患者さんに多いのが特徴です。これまで、このような患者さんには刺激性下剤を使用する傾向がありました。しかしながら、慢性便秘症ガイドラインにもあるように、刺激性下剤の長期連用は耐性の出現により難治性便秘になることが指摘されています。近年、浸透圧性下剤として新しい機序の薬剤も発売されました。体内に与える影響が低い薬剤もありますので、患者背景を鑑みた薬剤選択が必要です。
高齢者の血管迷走神経反射と便秘治療
身体に急激な変化をもたらさないこと
血管迷走神経反射は排便時のいきみ過ぎで発症することが多い疾患です。また、我慢に我慢を重ねての排尿・排便でも迷走神経反射が起こり、失神したりします。空腹時に急激に大量の食事を摂った場合にも同様なことが起こります。「食事はゆっくり慌てず」「排尿・排便も適切な間隔で」「下痢で脱水症状となり水分補給ができない場合はすぐに立ち上がらない」―ポイントは身体に急激な変化を起こさせないことです。
便秘薬による排便効果は個人差がある
腸管を刺激する下剤は迷走神経反射を起こしやすいと考えられます。酸化マグネシウムやPEG製剤のように便を柔らかくして自然に排泄できる便秘薬の方が迷走神経への影響は少ないと思います。しかし、便秘薬によって排便にどのような効果が出るのかは人によって異なります。従って、処方の仕方も主治医と患者さんで薬剤の増減を相談して決めることも重要です。
- 【引用文献】
-
- 1) Ishiyama Y, et al.: J Clin Hypertens 2019; 21: 421-425
- 2) Shimokawa H, et al.: Eur J Heart Fail 2015; 17: 884-892
- 3) Sumida K, et al.: Atherosclerosis 2019; 281: 114-120
- 4) Honkura K, et al.: Atherosclerosis 2016; 246: 251-256
- 5) 赤澤寿美ほか:自律神経 2000; 37(3): 431-439

- 監修
-
久留米大学医学部内科学講座 心臓・血管内科部門 主任教授
久留米大学病院 副院長福本義弘 先生
1991年九州大学医学部卒業。九州大学循環器内科を経て、1998年ハーバード大学ブリガムウィメンズ病院研究員、2006年東北大学病院循環器内科、2011年東北大学大学院医学系研究科循環器内科学 准教授。2013年より久留米大学医学部内科学講座心臓・血管内科部門 主任教授に就任、2017年より久留米大学病院 副院長を兼務。
循環器専門医 、認定内科医 、心臓リハビリテーション認定医 、日本心臓病学会FJCC 、AMERICAN HEART ASSOCIATION FAHA 、EUROPEAN SOCIETY OF CARDIOLOGY FESC